Portal del Medicamento
Esta tabla incluye el cuerpo de datos relativo al portal, es decir información relativa a contenidos, mapa web, etc. en función de la página en la que se encuentre el usuario.
Evidencia disponible de los fármacos utilizados en pacientes con COVID-19 (I): uso de corticoides sistémicos
Ojo de Markov número ochenta y ocho - marzo 2020
La evidencia disponible de las diferentes estrategias terapéuticas utilizadas en los pacientes con COVID-19 es escasa y con muchas limitaciones metodológicas, por lo que existe incertidumbre del beneficio clínico que aportan y en qué situaciones puede ser mayor.
En estos Ojos de Markov que publicamos bajo el epígrafe principal de "Evidencia disponible de los fármacos utilizados en pacientes con COVID-19", se pretenden abordar temas de interés en el tratamiento de estos pacientes y recoger, de forma clara y resumida, la evidencia publicada hasta el momento (ver Ojo de Markov nº 89 sobre la evidencia disponible del uso de hidroxicloroquina y azitromicina y el Ojo de Markov nº 90: Tratamiento específico para covid-19. ¿Qué hay de nuevo?)
y el Ojo de Markov nº 90: Tratamiento específico para covid-19. ¿Qué hay de nuevo?)
Uso de corticoides sistémicos en pacientes con COVID-19
El tratamiento con corticoides en las neumonías víricas es controvertido. Existe incertidumbre sobre el beneficio de su uso en la neumonía por SARS-CoV-2 y por otros coronavirus, ya que la poca evidencia disponible no es concluyente y el tratamiento con dosis altas en la etapa inicial parece ser perjudicial. Esta incertidumbre se refleja en la variabilidad de las recomendaciones publicadas.
Así, la Organización Mundial de la Salud (OMS) y el Ministerio de Sanidad
y el Ministerio de Sanidad no recomiendan el uso de corticoides sistémicos de forma rutinaria para el tratamiento de la neumonía vírica, salvo que estos estén indicados por otros motivos, como exacerbación del asma, EPOC o casos de shock séptico.
no recomiendan el uso de corticoides sistémicos de forma rutinaria para el tratamiento de la neumonía vírica, salvo que estos estén indicados por otros motivos, como exacerbación del asma, EPOC o casos de shock séptico.
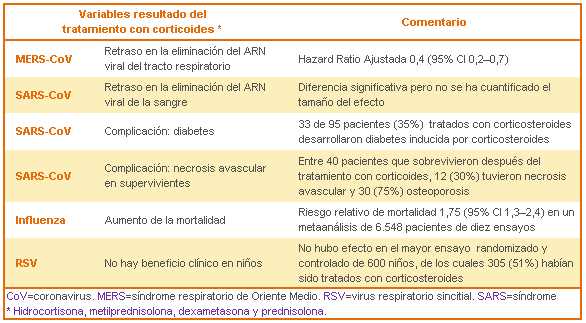
En línea con estas recomendaciones, Rusell et al. concluyen que no se deben usar para el tratamiento del daño pulmonar o shock producido por SARS-CoV-2 fuera de ensayos clínicos. Estas conclusiones se basan en los resultados de diferentes estudios observacionales de pacientes tratados con corticoides para otras infecciones víricas, como influenza, SARS-CoV o MERS-CoV, en los que no se observó beneficio con el uso de corticoides. Incluso, se plantea una relación beneficio-riesgo desfavorable, con aumento del riesgo de la mortalidad y reducción de la eliminación del virus.
concluyen que no se deben usar para el tratamiento del daño pulmonar o shock producido por SARS-CoV-2 fuera de ensayos clínicos. Estas conclusiones se basan en los resultados de diferentes estudios observacionales de pacientes tratados con corticoides para otras infecciones víricas, como influenza, SARS-CoV o MERS-CoV, en los que no se observó beneficio con el uso de corticoides. Incluso, se plantea una relación beneficio-riesgo desfavorable, con aumento del riesgo de la mortalidad y reducción de la eliminación del virus.
Todos estos resultados deben interpretarse con cautela, ya que son estudios observacionales en los que puede haber sesgos de selección, así como factores de confusión que influyan en los resultados.
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(20)30317-2/fulltext
En la enfermedad COVID-19 se han descrito casos de síndrome de liberación de citocinas, asociado a un rápido deterioro de la función respiratoria, que puede causar daño tisular y síndrome de distrés respiratorio agudo (SDRA). Se plantea que en estos casos de hiperinflamación, el uso de inmunosupresores podría ser beneficioso (Mehta, Lancet 2020 ).
).
Chaomin et al. , en un estudio retrospectivo analizaron los factores de riesgo asociados con el desarrollo de SDRA y estos fueron: edad>65 años, fiebre>39º, comorbilidades como hipertensión o diabetes, neutrofilia, linfopenia, aumento de lactato deshidrogenasa (LDH), ferritina, proteína C reactiva (PCR) y dímero-D. Los niveles elevados de IL-6 y dímero-D se relacionaron además con un aumento de la mortalidad. En este mismo estudio se observó una disminución de la mortalidad de los pacientes con SDRA tratados con metilprednisolona (23/50; 46% de muertes) respecto a los no tratados (21/34; 61,8% de muertes); HR=0,38; IC95% 0,2-0,72. Sin embargo, la validez de estos resultados es limitada, puesto que se trata de un estudio retrospectivo con pequeño tamaño muestral.
, en un estudio retrospectivo analizaron los factores de riesgo asociados con el desarrollo de SDRA y estos fueron: edad>65 años, fiebre>39º, comorbilidades como hipertensión o diabetes, neutrofilia, linfopenia, aumento de lactato deshidrogenasa (LDH), ferritina, proteína C reactiva (PCR) y dímero-D. Los niveles elevados de IL-6 y dímero-D se relacionaron además con un aumento de la mortalidad. En este mismo estudio se observó una disminución de la mortalidad de los pacientes con SDRA tratados con metilprednisolona (23/50; 46% de muertes) respecto a los no tratados (21/34; 61,8% de muertes); HR=0,38; IC95% 0,2-0,72. Sin embargo, la validez de estos resultados es limitada, puesto que se trata de un estudio retrospectivo con pequeño tamaño muestral.
Se ha publicado una guía sobre el manejo de enfermos críticos con COVID-19 en JAMA (Poston, JAMA 2020 ) en la que se sugiere que no se usen los corticoides sistémicos de forma rutinaria en pacientes adultos con ventilación mecánica que no tienen SDRA, y sí se usen en pacientes con SDRA. Son recomendaciones débiles por la escasa evidencia disponible, basadas en un estudio retrospectivo, no publicado, de 46 pacientes, en el que el tratamiento con metilprednisolona 1-2mg/kg/día durante 5-7 días, se asoció con una reducción de la duración de la fiebre y de la necesidad de oxigenoterapia.
) en la que se sugiere que no se usen los corticoides sistémicos de forma rutinaria en pacientes adultos con ventilación mecánica que no tienen SDRA, y sí se usen en pacientes con SDRA. Son recomendaciones débiles por la escasa evidencia disponible, basadas en un estudio retrospectivo, no publicado, de 46 pacientes, en el que el tratamiento con metilprednisolona 1-2mg/kg/día durante 5-7 días, se asoció con una reducción de la duración de la fiebre y de la necesidad de oxigenoterapia.
Algunos autores (Zhou, 2020 ) consideran que los corticoides se deben usar solamente en casos de SDRA moderado o grave, sepsis o shock séptico. Sugieren que su uso en SDRA leve o temprano podría retrasar la eliminación del virus y aumentar el riesgo de mortalidad y pueden tener más efecto en la lesión pulmonar mediada por la inflamación y fibro-proliferación intersticial de la etapa tardía.
) consideran que los corticoides se deben usar solamente en casos de SDRA moderado o grave, sepsis o shock séptico. Sugieren que su uso en SDRA leve o temprano podría retrasar la eliminación del virus y aumentar el riesgo de mortalidad y pueden tener más efecto en la lesión pulmonar mediada por la inflamación y fibro-proliferación intersticial de la etapa tardía.
No obstante, debido a la rápida progresión de este cuadro y del empeoramiento clínico de los pacientes con un aumento de la mortalidad, uno de los objetivos en la práctica es identificar a los pacientes con riesgo de desarrollar SDRA para intentar prevenirlo. Por ello, en algunos protocolos hospitalarios se propone el uso de corticoides en pacientes con neumonía grave, deterioro clínico progresivo y aumento de los parámetros inflamatorios como ferritina, IL-6, dímero-D, PCR o LDH que indiquen progresión a SDRA. No hay datos que permitan conocer si el tratamiento en estos casos supone un beneficio clínico.
ConclusionesExiste controversia sobre el uso de corticoides en pacientes con infección por SARS-CoV-2. La evidencia disponible es escasa y presenta muchas limitaciones metodológicas. El uso temprano de corticoides en neumonías víricas parece ser perjudicial, por lo que no se recomienda su uso en infecciones leves o moderadas. Los datos disponibles pueden apoyar el tratamiento con corticoides de pacientes graves con SDRA, a dosis bajas y corta duración, metilprednisolona 1-2mg/kg/día durante 5-7 días. Un objetivo de la práctica es identificar pacientes con riesgo de desarrollar SDRA y prevenir el empeoramiento clínico. No hay datos sobre si el uso de corticoides en estas situaciones supone un beneficio clínico. Es necesario disponer de ensayos clínicos aleatorizados con diseño adecuado que permitan obtener información de los pacientes que se pueden beneficiar del tratamiento con corticoides. |
Autora: Elena García Lobato1
Revisores: Tomás Caro-Patón Carmona2 y Luis Corral Gudino2
1 Dirección Técnica de Pretación Farmacéutica
2 Hospital Universitario Río Hortega
Maquetación: Beatriz T. Jiménez Arribas

